
Un nuevo estudio encontró que los pacientes con artritis reumatoide con microorganismos más diversos que viven en el intestino tenían más probabilidades de mejorar sus síntomas a causa de la enfermedad de artritis reumatoide.
Nadie sabe exactamente qué causa la artritis reumatoide, aunque la mayoría de los expertos creen que la causa es una combinación de predisposición genética y desencadenantes ambientales. Del mismo modo, nadie sabe por qué algunos pacientes con artritis reumatoide les va mejor con un cierto tratamiento mientras que otros continúan luchando con altos niveles de actividad de la enfermedad.
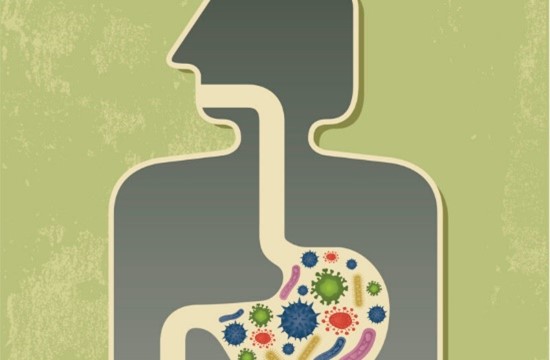
Pero un nuevo estudio sugiere que la composición de la flora intestinal (los microorganismos que viven en tu intestino) podría tener algo que ver con eso.
Investigaciones anteriores han encontrado que el desequilibrio de la flora intestinal—un desequilibrio de bacterias saludables y las que causan problemas internos—podría estar entre los factores que no son genéticos en el desarrollo de algunos síntomas de la artritis reumatoide.
Este nuevo estudio, que se publicó en la revista Genome Medicine, lleva la teoría un paso más allá: es el primer estudio que encuentra una asociación entre la flora intestinal y los síntomas asociados con la actividad de la enfermedad de la artritis reumatoide.
El objetivo de los investigadores era averiguar si la flora intestinal de un paciente podría usarse para hacer predicciones sobre la trayectoria de la enfermedad de artritis reumatoide. “Comparamos las composiciones del microbioma intestinal de referencia entre los pacientes con artritis reumatoide que finalmente mostraron una mejora en la actividad de la enfermedad y los que no”, escribieron los autores en su publicación.
Para realizar el estudio, los investigadores de la Clínica Mayo en Rochester, Minnesota, analizaron muestras de heces de 32 personas con artritis reumatoide. Se tomaron muestras al comienzo del estudio y nuevamente de seis a 12 meses después para que los investigadores pudieran analizarlas y aprender sobre la composición de microbios en el intestino de un paciente en cada punto.
Los investigadores también evaluaron la actividad de la enfermedad de cada paciente usando una medida llamada Índice de Actividad de Enfermedad Clínica (CDAI) al inicio del estudio y nuevamente de seis a 12 meses después. Luego utilizaron estos datos para determinar si un paciente había logrado unamejoría mínima clínicamente importante en la actividad de la enfermedad entre los dos puntos de tiempo.
Esto significa que si alguien logra una mejoría mínima clínicamente importante, ha mejorado al menos un poco desde la última vez que se evaluó la actividad de su enfermedad; no significa necesariamente que alguien esté en remisión.
Los hallazgos indicaron que aquellos que tenían una mejoría mínima tenían una mayor diversidad en su flora intestinal, tanto al inicio como durante el seguimiento.
También encontraron varias diferencias en la composición de la flora intestinal. Primero, aquellos que lograron la mejoría mínima tenían cantidades más altas de una bacteria llamada coprococcus. “Se sabe que los microorganismos de este género producen butirato [un ácido graso], que es conocido por sus efectos antiinflamatorios”, explicó el investigado.
Los autores señalaron que este estudio contó con un número bastante pequeño de participantes y que “realizar más análisis y validación en cohortes más grandes con criterios de valoración clínicos preespecificados es el siguiente paso crucial para fortalecer y confirmar nuestros hallazgos”.
Se un paciente más proactivo con ArthritisPower
Únete al registro de investigación centrado en el paciente de CreakyJoints para realizar un seguimiento de tus síntomas, actividad de la enfermedad y medicamentos, y compártalo con tu médico. Regístrate aquí.